Oι HPV ταξινομούνται σε γένη, ανάλογα με το ποιούς οργανισμούς προσβάλλουν (τον άνθρωπο προσβάλλει το γένος Alpha papilloma virus) και σε τύπους, ανάλογα με μικροδιαφορές στο γενετικό τους υλικό. O τύπος του ιού καθορίζει το είδος και τη θέση της αλλοίωσης στο δέρμα. Κάθε γένος προσβάλλει συγκεκριμένα είδη του ζωικού βασιλείου και κάθε τύπος συγκεκριμένο επιθήλιο και έχει το δικό του ογκογόνο δυναμικό. Ο κάθε τύπος ονομάζεται με ένα αριθμό που αντιπροσωπεύει τη σειρά με την οποία ανακαλύφθηκε. Υπάρχουν περίπου 100 HPV τύποι που προσβάλλουν τον άνθρωπο με 40 εξ αυτών να προσβάλλουν το επιθήλιο των έξω γεννητικών οργάνων και του ορθού. Οι υπόλοιποι προσβάλουν το δέρμα άλλων περιοχών του σώματος (χέρια, πόδια, πρόσωπο, στοματική κοιλότητα, ορθό κ.τ.λ.).

Οι πιο συχνά (90%) ανιχνευόμενοι τύποι στις περιπτώσεις κονδυλωμάτων των έξω γεννητικών οργάνων είναι οι 6 και 11 οι οποίοι προκαλούν και τις περισσότερες περιπτώσεις υποτροπιάζουσας λαρυγγικής θηλωμάτωσης, < 15% των χαμηλόβαθμων αλλοιώσεων του τραχήλου και σπανιότατα κακοήθειες όπως ο όγκος Buschke- Lowenstein και μόνο 2,5-5% των καρκινωμάτων του αιδοίου, του πρωκτού και του πέους.
Οι τέσσερις πιο κοινοί τύποι του ιού στο γενικό πληθυσμό είναι κατά φθίνουσα συχνότητα οι 16, 18, 45, 31, 6, 58, 35, 33, ενώ σε γυναίκες με πλακώδες καρκίνωμα τραχήλου οι 16, 18, 45, 31, 33, 52, 58, 35. Ο τύπος 16 παρουσιάζει το μεγαλύτερο ογκογόνο δυναμικό, καθώς ανευρίσκεται σε περισσότερο από το 50% των πλακωδών καρκίνων του τραχήλου, στο 49% των CIN 3 αλλοιώσεων και στο 40 – 90% των HPV σχετιζόμενων ενδοεπιθηλιακών αλλοιώσεων αιδοίου, κόλπου, πέους, κεφαλής και πρωκτού. Παρ’ όλα αυτά ανευρίσκεται και σε χαμηλόβαθμες αλλοιώσεις του κατώτερου γεννητικού συστήματος (30-40%), 10% σε εξωφυτικά κονδυλώματα των γεννητικών οργάνων και 7% σε νέες γυναίκες με φυσιολογικό τεστ Παπανικολάου.
Ο τύπος 18, αν και ευθύνεται για το 25% των διηθητικών καρκίνων του τραχήλου, εντούτοις δεν ανιχνεύεται τόσο συχνά όσο θα περιμέναμε σε προκαρκινικές αλλοιώσεις. Αυτό υποδεικνύει ότι αυτοί οι καρκίνοι είτε εμφανίζονται denovo, χωρίς να προηγείται η γνωστή ενδοεπιθηλιακή πορεία από χαμηλού προς υψηλού βαθμού νεοπλασία, είτε ότι η πορεία αυτή διαδραματίζεται εξαιρετικά γρήγορα ώστε ο προληπτικός έλεγχος δεν προλαβαίνει να την εντοπίσει (πιθανότατα η ενσωμάτωση του DNA του ιού πραγματοποιείται αρκετά νωρίς και συνοδεύεται από ελάττωση του ιϊκού φορτίου).
Ο συγκεκριμένος τύπος σχετίζεται με το 68% των αδενοκαρκινωμάτων και των αδενοπλακωδών καρκινωμάτων του τραχήλου αλλά και με 25% των πλακωδών καρκινωμάτων του τραχήλου. Μορφολογία του ιού Ο ιός αποτελείται από το 20σάεδρο (72 πλευρές) το πρωτεïνικό περίβλημα (κάψα), το οποίο του επιτρέπει να προσκολληθεί και να εισέλθει στα κύτταρα και το γενετικό του υλικό (γονιδίωμα - DNA), που περιβάλλεται από την κάψα και περιέχει όλες τις πληροφορίες για την αναπαραγωγή και τον πολλαπλασιασμό του ιού. Αυτό συνήθως βρίσκεται σε επισωματική (κυκλική) μορφή μέσα στα κύτταρα.
Το γονιδίωμα του HPV παρουσιάζει τρεις περιοχές:
1. Την άνω ρυθμιστική περιοχή URR (Upper Regulatory Region), που δεν κωδικοποιεί πρωτεΐνες αλλά παίζει ρυθμιστικό ρόλο στην αναπαραγωγή του ιού και τη μεταφορά ακολουθιών στην Ε περιοχή.
2. Την πρώιμη περιοχή Ε (Early) που περιέχει -όπως και η L περιοχή - λειτουργικά γονίδια (αναφέρονται ως open reading frames–ORFs) που κωδικοποιούν πρωτεΐνες σημαντικές στον πολλαπλασιασμό του ιού (ο οποίος συμβαίνει «νωρίς» (early) στον κύκλο ζωής του, στα βασικά και παραβασικά κύτταρα).
Έχουν προσδιοριστεί οκτώ ORFs που κωδικοποιούν αντίστοιχες πρωτεΐνες:
Ε1: έναρξη διπλασιασμού ιϊκού DNA,
- Ε2: ρύθμιση της μεταγραφής του DNA και υποστήριξη της αντιγραφής του,
- Ε3: ασαφής λειτουργία, πιθανώς προάγει την ογκογένεση,
- Ε4: διάσπαση των κυτταροκερατινών των μολυσμένων κυττάρων και απελευθέρωση ιικών σωματιδίων,
- Ε5: αρνητική ρύθμιση ανοσολογικών απαντήσεων ξενιστή και ενεργοποίηση υποδοχέων EGF και PGF,
- Ε6: αποδόμηση ρ53 ογκοκατασταλτικής πρωτεΐνης,
- Ε7: σύνδεση με την pRb ογκοκατασταλτικής πρωτεΐνης,
- Ε8: σύμπλοκη δράση με την Ε2 ως ρυθμιστική πρωτεΐνη.
3. Την όψιμη περιοχή L (Late) της οποίας τα ORFs κωδικοποιούν δομικές πρωτεΐνες της κάψας του ιού (η οποία συντίθεται «αργά» (late) στον κύκλο ζωής του στα κύτταρα των ανώτερων στοιβάδων).
Έχουν προσδιοριστεί δύο ORFs: L1: κωδικοποιεί την κύρια πρωτεΐνη του καψιδίου, L2: κωδικοποιεί την δευτερεύουσα πρωτεΐνη του καψιδίου. Ο ιός χωρίς την κάψα του δεν είναι μολυσματικός και η παραγωγή των πρωτεϊνών της στα κύτταρα των ανώτερων στοιβάδων του επιθηλίου είναι πρωταρχικής σημασίας για την μετάδοσή του σε άλλα κύτταρα. Η αδρανοποίηση των σημαντικότερων ογκοκατασταλτικών μηχανισμών (Ε6, Ε7) έχει σαν αποτέλεσμα τη συσσώρευση, με το χρόνο, τυχαίων μεταλλάξεων, οι οποίες οδηγούν σε άναρχο πολλαπλασιασμό και «αθανατοποίηση» του κυττάρου.
Σημαντικό σημείο στην καρκινογένεση αποτελεί, επίσης, η ενσωμάτωση του ιϊκού DNA στο DNA του ξενιστή, καθώς η διαδικασία αυτή προκαλεί διαταραχή της λειτουργίας του ρυθμιστικού Ε2 ORF. Φυσική ιστορία της λοίμωξης Οδός μετάδοσης: Η κύρια οδός μόλυνσης από τους HPV είναι σεξουαλική.
Θεωρείται δηλαδή σεξουαλικώς μεταδιδόμενο νόσημα με την ιδιαιτερότητα ότι είναι πολύ συχνό φαινόμενο στις ηλικίες 16 – 30 (Τα 6 στα 10 άτομα που είναι σεξουαλικά ενεργά θα έρθουν σε επαφή με τον ιό μεταξύ 20 και 30 ετών) όπου αρχίζει συνήθως η σεξουαλική δραστηριότητα. Συγκεκριμένες σεξουαλικές συμπεριφορές, όπως πολλαπλοί σύντροφοι, έναρξη επαφών σε μικρή ηλικία και μικρός χρόνος μεταξύ γνωριμίας και σεξουαλικής επαφής, όπως και το ιστορικό σεξουαλικώς μεταδιδόμενων νοσημάτων, αυξάνουν τον κίνδυνο για ενδοεπιθηλιακές αλλοιώσεις και καρκίνο του τραχήλου.
Παρόλα αυτά, υπάρχουν, πλέον, ισχυρές αποδείξεις ότι η μόλυνση από HPV συμβαίνει και με μη γεννητική μετάδοση, αλλά η πιθανότητα είναι αρκετά μικρότερη. Πρόσφατες μελέτες τεκμηριώνουν την οριζόντια μετάδοση σε βρέφη και παιδιά με το σάλιο ή άλλη επαφή, αυτοενοφθαλμισμό στους επιπεφυκώτες καθώς και μετάδοση από ρουχισμό, πετσέτες, κλινοσκεπάσματα και προσωπικά είδη υγιεινής. Κάθετη μετάδοση, από τη μητέρα στο έμβρυο ή το βρέφος, μπορεί να συμβεί είτε κατά την κύηση είτε, συνηθέστερα, κατά τον τοκετό και η μέση συχνότητα μόλυνσης υπολογίζεται στο 39%.
Ο ιός ανιχνεύεται στο αμνιακό υγρό, τους υμένες, τον τροφοβλαστικό ιστό και στο αίμα του ομφαλίου λώρου και συνεπώς μπορεί να μεταδοθεί κατά την κύηση. Επομένως, η καισαρική τομή δεν προστατεύει εντελώς το νεογνό από τη μόλυνση αν και η μεγαλύτερη μετανάλυση της κάθετης μετάδοσης έδειξε σαφώς χαμηλότερο ποσοστό μόλυνσης με καισαρική, συγκριτικά με το φυσιολογικό τοκετό (18,3% έναντι 8%). Η κλινική επίπτωση αυτής της μετάδοσης ευτυχώς δεν είναι σημαντική καθώς οι περισσότερες κάθετες μολύνσεις εμφανίζονται παροδικές και επιμένουν μόνο στο 2% των γεννητικών και θηλωμάτωση που προκαλείται από τους τύπους 6 και 11, σε συνδυασμό με ελλιπή ανοσολογική ανταπόκριση των συγκεκριμένων ιστών απέναντι στον HPV.
Το γεγονός ότι η σεξουαλική επαφή είναι ουσιαστικά απαραίτητη προϋπόθεση για την εμφάνιση καρκίνου του τραχήλου, οδηγεί στο συμπέρασμα ότι είτε ο νεογνικός τράχηλος δεν αποικείται κατά τον τοκετό από HPV, είτε τα μητρικά αντισώματα παρέχουν παθητική ανοσία. Άλλες πιθανές εξηγήσεις είναι η ειδική ορμονική ισορροπία του νεογνού μετά την δραματική πτώση των μητρικών οιστρογόνων και προγεστερόνης, που δεν ευνοεί την HPV λοίμωξη ή η πιθανή ύπαρξη απαραίτητων για τη λοίμωξη συμπαραγόντων που μεταδίδονται σεξουαλικά.
Μηχανισμός μετάδοσης Απαραίτητη προϋπόθεση για να μπορέσει να προσβάλλει τα κύτταρα είναι η παρουσία «ζώνης μετάπλασης», δηλαδή περιοχής όπου ένα είδος επιθηλίου (π.χ. πλακώδες) μεταπίπτει σε ένα άλλο (π.χ. κυλιδρικό) όπως συμβαίνει στον τράχηλο, στο ορθό και στο λαρυγγοφάρυγγα, η οποία είναι ευάλωτη λόγω ανωριμότητας των κυττάρων και μικρού πάχους του επιθηλίου.
Όπου δεν υπάρχει ζώνη μετάπλασης, η λύση της συνέχειας του δέρματος από μικροτραυματισμούς (όπως συμβαίνει κατά τη σεξουαλική επαφή στο αιδοίο, τον κόλπο ή το πέος) επιτρέπει στον ιό να περάσει το φυσικό εμπόδιο που αποτελεί ένα υγιές και άθικτο δέρμα και να έρθει σε επαφή με τα κύτταρα που βρίσκονται στις βαθύτερες στοιβάδες.
Aποφολιδωμένα επιφανειακά κύτταρα από το επιθήλιο του φορέα (που περιέχουν πλήρη, μολυσματικά ιϊκά σωμάτια), αποδομούνται και απελευθερώνουν τον ιό, ο οποίος μπορεί να προσβάλλει τα κύτταρα της βασικής στοιβάδας του επιθηλίου του νέου ξενιστή στις περιοχές με λύσεις της συνέχειας του δέρματος ή στις περιοχές με ζώνη μετάπλασης. Τα κύτταρα αυτά της βαθύτερης στοιβάδας του δέρματος (βασικής) είναι τα μεταβολικώς ενεργά κύτταρα του επιθηλίου, πολλαπλασιάζονται διαρκώς και προωθούνται σταδιακά ωριμάζοντας, προς την επιφάνεια όπου ολοκληρώνουν τον κύκλο ζωής τους και αποπίπτουν.
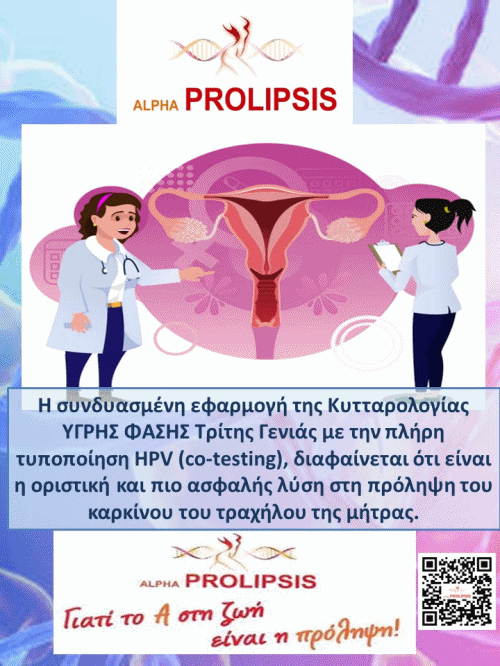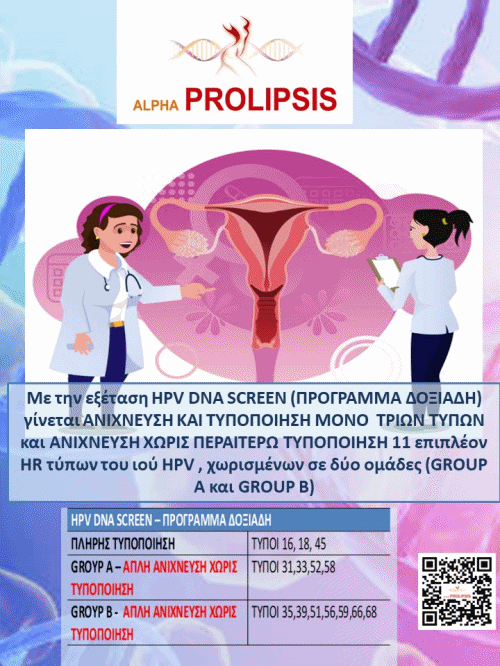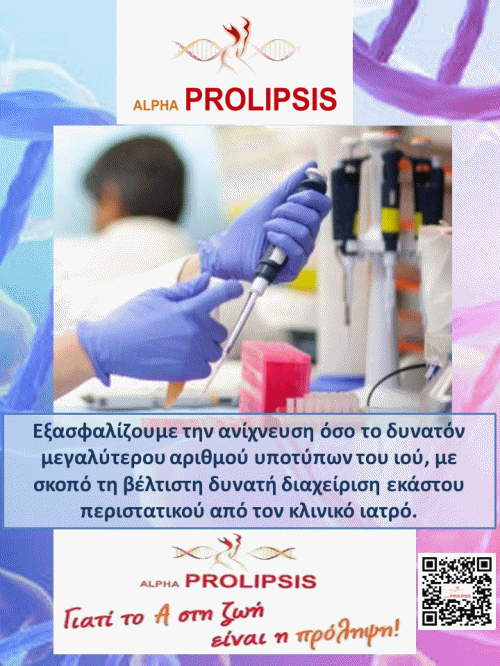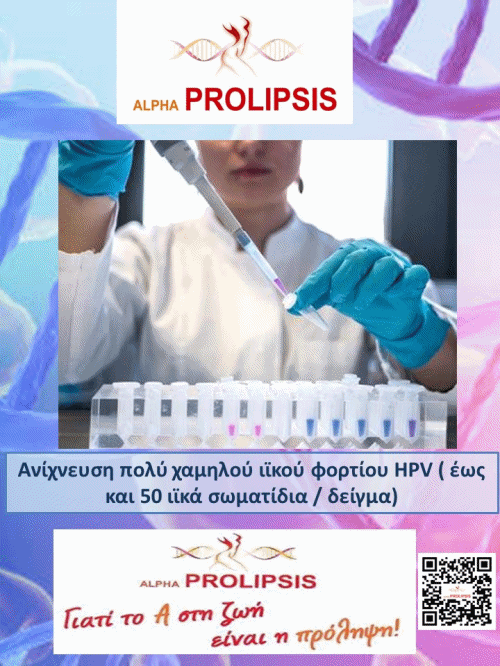
Ο ενεργός πολλαπλασιασμός της βασικής στοιβάδας εξυπηρετεί τον HPV, καθώς, ανίκανος να πολλαπλασιαστεί από μόνος του, εισέρχεται στον πυρήνα των κυττάρων αυτών και χρησιμοποιεί παρασιτικά τους μηχανισμούς τους, ώστε να αναπαραχθεί και να δημιουργήσει χιλιάδες νέους ιούς που θα προσβάλλουν και άλλα κύτταρα. Με αυτό τον τρόπο, ο ιός πολλαπλασιάζεται και ωριμάζει σταδιακά μαζί με τα κύτταρα του επιθηλίου, από την βασική προς την επιφανειακή στοιβάδα, ούτως ώστε, ενώ στην βασική στοιβάδα ανευρίσκεται μόνο το DNA του ιού το οποίο και πολλαπλασιάζεται, στην επιφανειακή ανιχνεύονται πλήρη ιϊκά σωμάτια με κάψα, τα οποία είναι και λοιμογόνα.
Ενδοεπιθηλιακή αλλοίωση τραχήλου Η πλειοψηφία των γυναικών θα έρθει σε επαφή με τον ιό κατά την εφηβεία ή το πρώτο ήμισυ της 2ης δεκαετίας της ζωής. Πρόκειται για μια πολύ συχνή λοίμωξη (60% των νεαρών γυναικών είναι HPV θετικές) αλλά μόνο ένα μικρό ποσοστό των ατόμων αυτών θα παρουσιάσει ενδοεπιθηλιακές αλλοιώσεις χαμηλού βαθμού (LGSIL) καθώς η συνήθης φυσική εξέλιξη της νόσου είναι αυτή μιας παροδικής υποκλινικής λοίμωξης.
Μετά από τη μόλυνση με HPV η λοίμωξη μπορεί να ακολουθήσει μία από τις κάτωθι οδούς φυσικής εξέλιξης:
1. Η πλειοψηφία των λοιμώξεων παραμένει μόνιμα λανθάνουσα και δεν ανιχνεύεται με καμία μέθοδο (μοριακή, κυτταρολογική, κολποσκοπική) ή προκαλεί παροδικές κυτταρικές αλλοιώσεις που ξεφεύγουν τον κυτταρολογικό έλεγχο όταν αυτός δεν είναι συχνός. Το εάν ο ιός εξουδετερώνεται και «καθάρεται» πλήρως από τον οργανισμό ή παραμένει παρών σε μόνιμη λανθάνουσα κατάσταση δεν έχει διευκρινιστεί. Οι ενδείξεις, ωστόσο, συγκλίνουν στη θεωρία της μόνιμης λανθάνουσας λοίμωξης που παραμένει υπό τον έλεγχο της ανοσολογικής απόκρισης εφ’ όρου ζωής.
2. Ένα μικρότερο ποσοστό γυναικών θα εμφανίσει χαμηλού βαθμού ενδοεπιθηλιακές αλλοιώσεις του τραχήλου ή/και του κόλπου (LGSIL), τις οποίες αποκαλύπτει ο κυτταρολογικός έλεγχος διαπιστώνοντας κυτταρικές μορφολογικές αλλαγές χαρακτηριστικές του HPV (κοιλοκυττάρωση, διόγκωση και υπερχρωμασία πυρήνων κ.ά.). Η πλειοψηφία των γυναικών με αυτές τις αλλοιώσεις θα παρουσιάσει αυτόματη υποχώρηση τους ή παραμονή τους στη χαμηλόβαθμη κλίμακα χωρίς εξέλιξη σε υψηλόβαθμες βλάβες.
3. Ένα ακόμα μικρότερο ποσοστό θα παρουσιάσει υψηλού βαθμού ενδοεπιθηλιακές αλλοιώσεις και κάποιες από αυτές καρκίνο τραχήλου (31% των CIN3). Πρόκειται για τις εμμένουσες λοιμώξεις από στελέχη υψηλού κινδύνου. Ο επιπολασμός του CIN3 φθάνει το υψηλότερό του ποσοστό στις ηλικίες 25-35 και μετά πέφτει, ενώ σε μερικές χώρες παρουσιάζει μια δεύτερη αύξηση μετά τα 65. Αν και οι περισσότερες περιπτώσεις CIN 1 και CIN 2 οφείλονται σε τύπους υψηλού κινδύνου, μόνο ένα μικρό ποσοστό θα εξελιχθεί σε CIN 3 ή καρκίνο και ο κίνδυνος ανάπτυξης υψηλόβαθμων αλλοιώσεων εξαρτάται άμεσα από τον τύπο του ιού. Η πιο εμπεριστατωμένη ανασκόπηση της βιβλιογραφίας πάνω στη φυσική ιστορία των ενδοεπιθηλιακών αλλοιώσεων είναι αυτή του Ostor που ανέλυσε τα αποτελέσματα μελετών από το 1952 έως το 1992 και συνοψίζεται στον πίνακα:
Ο τύπος του ιού και η επιμονή της λοίμωξης είναι ο ένας καθοριστικός παράγοντας στην ανάπτυξη ή όχι υψηλόβαθμων αλλοιώσεων και καρκίνου. Η εμφάνιση ανευπλοειδίας και ενσωμάτωσης του ιϊκού DNA στο DNA του ξενιστή σχετίζονται άμεσα με την ανάπτυξη υψηλόβαθμων αλλοιώσεων και καρκίνου ενώ η διαταραχή της λειτουργίας του ρ53 και του pRB γονιδίου από τον ιό, οδηγεί με το χρόνο σε συσσώρευση γενετικών βλαβών και τελικά σε καρκινογένεση. Τα υψηλότερα ποσοστά εμφάνισης καρκίνου του τραχήλου στις ΗΠΑ εμφανίζονται μεταξύ των ηλικιών 40 – 60 αντανακλώντας το χρόνο που απαιτείται για την πρόοδο από την αρχική λοίμωξη σε ενδοεπιθηλιακή αρχικά και διηθητική αργότερα νεοπλασία.
Η ανοσολογική απόκριση του ξενιστή είναι ο άλλος καθοριστικός παράγοντας. Τα γενετικά χαρακτηριστικά του ατόμου καθορίζουν αυτή την απόκριση σε μεγάλο βαθμό: Τα ειδικά αντιγόνα των λευκοκυττάρων (HLAs) παίζουν ουσιαστικό ρόλο στην παρουσίαση ιϊκών αντιγόνων και πιθανοί πολυμορφισμοί τους μπορεί να διαδραματίζουν πρωταγωνιστικό ρόλο στην εμφάνιση τραχηλικής νεοπλασίας αν υποθέσουμε ότι μεταβάλλεται θετικά ή αρνητικά η ανοσολογική απόκριση απέναντι στον HPV.
Ενημερωθείτε για τις προσφορές του Κυτταρολογικού Κέντρου ΑLPHA PROLIPSIS στο τηλ 2106980565 και κλείστε online το δικό σας ραντεβού
Συμπερασματικά, ο HPV ευθύνεται για μια πολύ συχνή λοίμωξη η οποία σε ένα μικρό ποσοστό εκδηλώνεται ή έχει επιπτώσεις για το άτομο που μολύνθηκε. Δηλαδή ο καρκίνος του τραχήλου είναι η σπάνια κατάληξη μιας πολύ συχνής λοίμωξης. Η έστω και σπάνια όμως αυτή εξέλιξη επιβάλλει τον οργανωμένο και τακτικό έλεγχο των γυναικών με γυναικολογική εξέταση με τεστ Παπανικολάου / ΗPV DNA τεστ, τη σωστή παρακολούθηση και διαγνωστική προσέγγιση με κολποσκόπηση και αν χρειαστεί την έγκαιρη θεραπευτική παρέμβαση με αγκύλη διαθερμίας (LLETZ) ή CO2 Laser.


